«جوجل» تطور نظام ذكاء اصطناعي يستطيع تشخيص المرض اعتمادًا على صوت السعال
29 April 2024
نشرت بتاريخ 25 مارس 2023
«عقاقير حية» يسعى الباحثون إلى التسلُّح بها في المعركة الدائرة ضد السرطان.

تتذكَّر كريستال ماكول الشكوك التي ساورتها لدى أول سماعها بوجود طريقةٍ لتعديل الخلايا المناعية المسمَّاة بالخلايا التائيّة، لإكسابها القدرة على التعرف على خلايا السرطان وقتلها. كانت ماكول، أخصائية أورام الأطفال، بين الحاضرين في مُلْتَقًى عُقِد لمناقشة هذا الأمر عام 1996 بألمانيا، وفي ذلك الحين، استدارت إلى الشخص الجالس بجوارها قائلة: "مستحيل.. هذا أمرٌ لا يصدقه عقل".
واليوم اختلفت الأمور، إلى الحد الذي حدا بماكول لأن تقول: "أشعر الآن بتواضع معرفتي وقتذاك". تعمل ماكول حاليًا بجامعة ستانفورد بولاية كاليفورنيا الأمريكية على تطوير الخلايا التائية لاستخدامها في علاج أورام الدماغ. أصدرت هيئة الغذاء والدواء الأمريكية (FDA) عام 2017 موافقتها على تداول أول عقار يستخدم خلايا تائية معدَّلة من النوع المسمَّى بالخلايا التائية المُنْتِجة لمستقبلات المستضدات الخيمرية (المعروفة اختصارًا بخلايا CAR-T) لعلاج نوعٍ من أنواع سرطان الدم (اللوكيميا). وقد غيَّرت المنتجات العلاجية التي تستخدم هذه الخلايا من مجريات الأمور في علاج العديد من أنواع السرطان، حيث تمت الموافقة على تداول خمسة منتجات علاجية مماثلة، كما تلقَّى أكثر من 20 ألف مريضٍ هذه المنتجات. وبعدما كان هذا المجال منحصرًا في حفنة من الباحثين المُجِدِّين، صار يضم المئات من الفرق البحثية في المجاليْن: الأكاديمي والصناعيّ. وتجري حاليًا أكثر من 500 تجربة إكلينيكية، وتوشك مقاربات بحثيّة أخرى على الانتقال من المرحلة المعملية إلى المرحلة الإكلينيكية، مع سعي الباحثين الحثيث لتحسين تصميمات الخلايا التائية وتوسيع قدراتها. وتتوقع ماكول أن "يتوسع هذا المجال خلال الأعوام القادمة إلى ما هو أبعد من علاج السرطان".
حدثت تطورات كبيرة في مجال التحرير الجيني من خلال تقنيات مثل تقنية «كريسبر» CRISPR، كما تحسنت القدرة على تعديل الخلايا من خلال علم البيولوجيا التركيبية، وقد أدى هذا إلى ظهور أساليب دائمة التطور لتعديل الخلايا المناعية وتعزيزها، للاستفادة منها في المجال العلاجي. وتمثل هذه الأساليب أدوات لمعالجة بعض العقبات التي تعطِّل تداول المنتجات العلاجية الحالية المعتمدة على خلايا CAR-T، ومنها ارتفاع تكلفة إنتاجها، واحتمالات حدوث آثار جانبية خَطِرة، ونجاحها المحصور في علاج سرطانات الدم فقط حتى الآن. ويقول إيفري بوسي، الباحث بعلم المناعة السرطاني بجامعة بنسلفانيا بولاية فيلادلفيا الأمريكية: "لقد أتاح لنا استخدام هذه الأساليب مجالات أوسع لما نستطيع فعله باستراتيجيات العلاج بمستقبلات المستضدات الخيمرية، وهي بالفعل أساليب قادرة على القفز بهذه التقنية العلاجية خطواتٍ للأمام".
إلا أن الصعوبة في إنتاج «عقارٍ حي» كهذا، مستمَد من خلايا المرضى، لا تكمن فقط في تعقيد التصميمات؛ إذ تُضاف إلى ذلك مشاكل تتعلق بدرجة أمان العقار وتصنيعه للكثيرين من المرشحين الجدد للعلاج به. يقول ميشيل ساديلين، أخصائي المناعة بمركز ميموريال سلون كيترينج للسرطان بمدينة نيويورك الأمريكية: "ثمة الكثير من التصميمات الرائعة، إلا أن درجة تعقيدها لا تسمح دائمًا بتطبيقها حسب وصفها في سياق العلاج الإكلينيكي".
خلايا مناعية محسَّنة وجاهزة للانطلاق
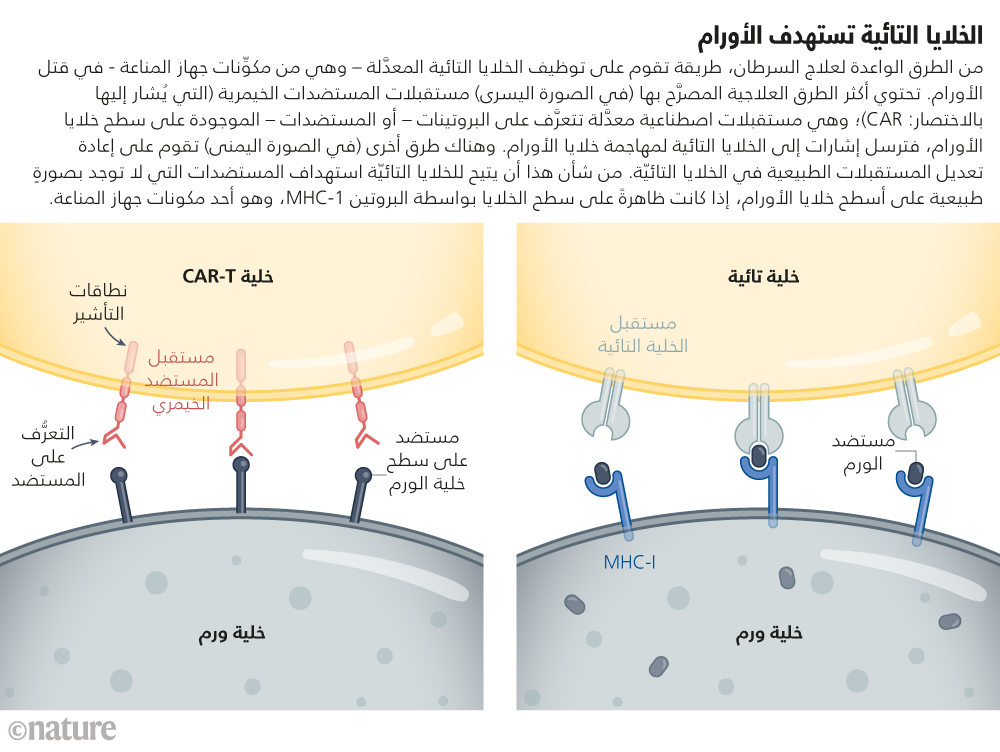
تستغل المنتجات العلاجية القائمة على خلايا CAR-T نشاط الخلايا التائية، وهي تمثل في جهاز المناعة دور الصياد الطبيعي، الذي يتجوَّل في أنحاء الجسم باحثًا عن المكوِّنات التي لا تنتمي إليه؛ ذلك أن الخلايا الأجنبية أو المصابة بالفيروسات تُنتِج بروتينات شاذة، تعتبرها الخلايا التائية إشارة للهجوم، فتفرز بعض الخلايا التائية مزيجًا من الجزيئات السامة التي تُدمِّرُ الخلايا غير الطبيعية. كذلك تستخدم الخلايا التائية وظيفة البحث والتدمير هذه لاستهداف الخلايا السرطانية بهدف القضاء عليها، إلا أن الأورام عادة ما تمتلك وسائل لتعطيل مقاومة جهاز المناعة، مثل إخفاء البروتينات غير الطبيعية أو تثبيط وظائف الخلايا التائية.
تحمل خلايا CAR-T بروتينات تخليقية (وهي مستقبلات المستضدات الخيمرية) يَبرُز جزءٌ منها خارج أغشية هذه الخلايا. ويحمل هذا الجزء البارز تركيبًا يعمل كالجسم المضاد، حيث يرتبط بجزيئات معينة توجد على أسطح بعض الخلايا السرطانية. وبمجرد حدوث هذا الارتباط، يقوم الجزء الآخر من البروتين المطمور داخل الخليّة التائيّة باستثارة نشاطها، مطلِقًا العنان لوظيفتها. ونتيجة هذه العمليّة هي أن الخلية التائية تعمل كآلة محاربة للسرطان، وهي آلة محسَّنة وجاهزة للانطلاق.
تقوم الطرق العلاجية القائمة على خلايا CAR-T التي سبقت الموافقة عليها على استهداف بروتينٍ واحد من بروتينين يوجدان على أسطح الخلايا المناعية المعروفة باسم الخلايا البائية، وتُسْتَخدم هذه المنتجات العلاجية لعلاج أنواع معينة من اللوكيميا والأورام الليمفاوية، وهي الأنواع التي يحدث فيها تضاعف غزير لهذه الخلايا دون رادع. على أن وجود هذين البروتينين (البروتين CD19 والبروتين BCMA) ليس مقصورًا على السرطان، مما يعني أن هذه الطرق العلاجية قد تقتل الخلايا البائية كلها دون تمييز. إلا أنه من الممكن أن يبقى البشر على قيد الحياة دون هذه الخلايا.
لكن ما زال هناك الكثير من الفرص السانحة لتحسين المنتجات العلاجية القائمة على توظيف خلايا CAR-T. فمع أن هذه المنتجات العلاجية قد تكون لها آثار ممتدة، بل وربما شافية تمامًا، يلاحَظ أن السرطان قد عادي إلى أغلب المرضى الذين سبق علاجهم بها مرةً أخرى. كما أن الأورام الصلبة، مثل سرطانات الرئة والبنكرياس، لم تُظْهِر حتى الآن استجابات مُرْضِيَة للعلاج باستخدام خلايا CAR-T. يُضاف إلى ذلك أن هذه المنتجات العلاجية قد تصحبها مخاطر تهدد سلامة المرضى، بل وقد تكون مميتة في حالات نادرة. وأخيرًا، فهذه العلاجات تُنتَج خصيصًا لكلّ مريضٍ على حِدَة، وباستخدام خلايا تائية مأخوذة منهم كبداية، وهو ما يسبِّب البطء النسبي في عملية التصنيع وارتفاع تكلفتها.
لكن حتى الآن لا توجد حلول يسيرة لأيٍّ من هذه المشاكل. تقول ماكول: "من الواضح أن الطريق أمامنا ما زال طويلًا، إلا أننا نلحظ مؤشرات واعدة".
وقد حقق العلماء شيئًا من التقدم في علاج الأورام الصلبة. عادةً ما يحتوي هذا النوع من الأورام على فسيفساء غير متجانسةٍ من الخلايا التي تحمل مجموعات مختلفة من الطفرات. وهذا يعني أن الطرق العلاجية القائمة على استخدام خلايا CAR-T الموجَّهة إلى بروتينٍ طافر بعينه قد لا تفلح سوى في إصابة مجموعة فرعية واحدة من الخلايا. كذلك فإن تماسك كتلة الأورام الصلبة قد يُصَعِّب اختراق الخلايا التائية لها، وقد اجتهد الباحثون في محاولة العثور على أهدافٍ مناسبة لهذه الخلايا لا يسبب استهدافها إتلاف الأنسجة السليمة.
ورغم ذلك فقد ظهر بصيصٌ من النجاح في بعض التجارب الإكلينيكية. ففي إحدى التجارب عدَّلت ماكول وزملاؤها خلايا CAR-T لإكسابها القدرة على استهداف بروتينٍ يُسَمَّى GD2، وهو بروتين يُنتجه بمستوياتٍ عاليةٍ نوع من سرطانات الدماغ والحبل الشوكي، يُسَمَّى بالأورام الدبقية. ثم عمد الفريق البحثي إلى حقن مجموعةٍ من المرضى المصابين بأورامٍ دبقية بجرعةٍ وريدية واحدة من خلايا CAR-T هذه، ثم حقنوا جرعات متعددة أقل حجمًا من الخلايا في أدمغة المرضى مباشرة. وقد سجَّلت ماكول وزملاؤها العام الماضي ظهور استجاباتٍ إيجابية للعلاج في ثلاثة من أربعة مرضى عولجوا بهذه الطريقة1. وتعلِّق ماكول بقولها: "بدت هذه الخلايا كأنها تغوص مباشرة في الدماغ، كما أن أجسام المرضى لم ترفضها؛ بما يعني أن هذه الخلايا نجحت في ممارسة عملها في نطاقٍ ذي امتياز مناعي".
قد يستلزم استهداف الأورام الصلبة تصميم طرق علاجية بالخلايا التائية قادرةٍ على التعرف على أكثر من بروتين طافر واحد، أو قادرة على استهداف الخلايا السرطانية التي تنتج بروتينًا بعينه بمستويات أعلى مما تنتجه الخلايا العادية. إلا أن تجربة إكلينيكية، سُجَّلت نتائجها في شهر نوفمبر لعام 2022، ذهبت إلى أبعد من ذلك: فبدلًا من استخدام مستقبلات المستضدات الخيمرية، استخدم الفريق البحثي أداة «كريسبر» لتعديل المستقبِلات الطبيعية في الخلايا التائية (انظر الشكل: الخلايا التائية تستهدف الأورام) بحيث تتعرف على البروتينات الطافرة التي تنتجها الأورام في جسم كل مُشارك في التجربة على حِدَة2. بعد ذلك، أعطى الفريق البحثي الأفراد المشاركين مزيجًا من الخلايا التي تستهدف بروتينات مختلفة، على أمل أن تنخفض احتمالات مقاومة الأورام الصلبة للطرق العلاجية التي تستهدف أهدافًا متعددة. وقد توقَّف نموّ الأورام في خمسةٍ من المشاركين الستة عشر بعد 28 يومًا من تلقّي العلاج. ويأمل الباحثون في تعديل البروتوكول العلاجي بطرقٍ مختلفة، منها إعطاء جرعات أعلى، طلبًا لتحسين الكفاءة.
كذلك تتحسَّن قدرة العلماء على تتبع نشاط الخلايا التائية وضبطه ضبطًا دقيقًا، كما يقول كارل جون، أخصائي المناعة بجامعة بنسلفانيا. فمن خلال تحليلاتٍ متقدمة للخلايا المفردة، يستطيع الباحثون تتبع مصير كلٍّ من الخلايا المعدَلة وخلايا الأورام المستهدفة. حيث يمكن للباحثين معرفة النقطة التي تصل عندها الخلايا التائية إلى مرحلة «الاستنفاد» – وهي حالة من الاختلال الوظيفي قد تحدث نتيجة لاستمرار التحفيز لفترات طويلة - والنقطة التي تكتسب عندها خلايا الأورام المقاومة للعلاج. كذلك بإمكان الباحثين متابعة البيئة المحيطة بالأورام المُعالَجة بخلايا CAR-T لتحديد درجة امتلائها بالخلايا المُثَبِّطة للمناعة (مثل الخلايا البلعمية الكبيرة أو الخلايا التائية المنظِّمة). وسوف يكون تجاوز هذا التثبيط المناعي الموضعيّ مفتاحًا لتسخير الخلايا التائية لمحاربة الأورام الصلبة، كما يقول يانبينج زاو، كبير الموظفين العلميين بشركة «يو تي سي ثيرابيوتيكس» UTC Therapeutics، وهي شركة للتقنية الحيوية مقرها سنغافورة، وتعمل في تطوير الطرق العلاجية القائمة على استخدام خلايا CAR-T. ويضيف زاو: "مهما كان عدد الأهداف المقصودة، فطالما تمكَّن الورم من تفادي الاستجابات المناعية، فلن تنجح عملية الاستهداف".
استعان جون وزملاؤه بمنهجيَّة دراسة الخلايا المفردة لدراسة مقاومة خلايا الأورام للطرق العلاجية القائمة على خلايا CAR-T التي تستهدف البروتين CD19، واكتشف الفريق وجود ارتباطٍ بين منتجات خلايا CAR-T الأقل قدرة على تنشيط أنواع معينة من الخلايا التائية المساعِدة، وبين ظهور المقاومة في خلايا الأورام3. كذلك استخدم فريق جون أساليب معينة لدراسة الخلايا المفردة لمعرفة المزيد عن الأسباب الكامنة وراء عجز خلايا CAR-T عن استهداف بروتين يسمَّى الميزوثيلين Mesothelin، وهو بروتين يوجد في خلايا سرطان البنكرياس، وذلك رغم كونها موجَّهة لاستهداف هذا البروتين. وقد اكتشف الفريق أن إضعاف نشاط جينَيْن اثنين من جينات خلايا CAR-T قد يعزز من كفاءة العلاج4. ويقول جون: "سنبذل جهدنا لنتمكن من فهم آليات المقاومة هذه، ومن ثمّ سنتمكن من تعديل الخلايا اعتمادًا على جميع الأدوات الجينية، مثل «كريسبر»".
وإضافةً إلى استخدام «كريسبر» لتحرير الخلايا التائية، استُخدمت التقنية ذاتها لاكتشاف طرق جديدة لتعديل الخلايا التائية. فقد عمد ألكسندر مارسون، أخصائي المناعة بمعاهد جلادستون بمدينة سان فرانسيسكو بولاية كاليفورنيا الأمريكية، بمعاونة زملائه، إلى الاستعانة بتقنية «كريسبر» في تنشيط أو تثبيط الآلاف من الجينات في الخلايا التائية، ثم تتبعوا تأثير التغييرات التي قاموا بها على إنتاج بروتينات مهمة منظِّمة للمناعة، تُسمَّى بروتينات السيتوكين5. وفي دراسة أولية أخرى باستخدام «كريسبر»، اكتشف الفريق أن إضعاف نشاط البروتين RASA2 يزيد قدرة خلايا CAR-T على تدمير أهدافها6. ويقول مارسون: "إننا نتعلم دروسًا عن الجينات ملخَّصها أنَّ بإمكاننا ضبط نشاط الخلايا التائية بدقة صعودًا وهبوطًا، بحيث تتصرف على النحو الذي نريد".
كذلك فقد بدأ علماء البيولوجيا التخليقية يتجهون بأنظارهم صوب الخلايا التائية، ويعملون حاليًا على تعديل الدوائر الخلوية المعقَّدة بما يتيح لهم درجةً أكبر من التحكُّم في إنتاج مستقبلات المستضدات الخيمرية وإنتاج بروتينات أخرى قد تزيد من نشاط الخلايا التائية. في ديسمبر من العام الماضي، أفاد وِندِل ليم، أخصائي البيولوجيا التخليقية بجامعة كاليفورنيا بمدينة سان فرانسيسكو، ومعه زملاؤه7، بتمكُّنهم من تعديل الخلايا التائيَّة بحيث تتمكن في وقتٍ واحد من إنتاج مستقبلات مستضدات خيميريّة، وبروتينٍ منظِّم للمناعة يُسَمَّى IL-2. يمكن من خلال البروتين IL-2 تحسين قدرة الخلايا التائية على اختراق الأورام الصلبة وتجاوز إشارات تثبيط المناعة التي تطلقها الأورام، إلا أن هذا البروتين قد يكون ذا تأثيرٍ سُمِّيٍّ إذا أُعطي للمرضى وريديًا. بينما تحفيز الخلايا التائية على إنتاج IL-2 يسهِّل حصول المريض عليه موضعيًا، مما يسمح بتفادي تأثيره السُمِّي على الأنسجة الأخرى.
كذلك صمم علماء دوائر تخليقية أخرى تسمح بالتنظيم الدقيق لإنتاج مستقبلات المستضدات الخيمرية، وذلك بالتحكم في الإنتاج من خلال المكوِّنات الجينية التي تنشِّط الجينات اللازمة لتوليد الاستجابة تجاه عقارٍ معين8. لكن حتى الآن لم تُجْرَ على هذه التصميمات المعقَّدة أية دراسات للتحقق من أمانها، أو لتوحيد الاستخدام بالدرجة بالكافية لإتاحة استخدامها على البشر المصابين، وفقًا لكلام ساديلين.
الأمر الذي لا ريب فيه هو أن الباحثين يتعلمون الكثير من الأمور في هذا المجال يومًا بعد يوم، حتى أن المسألة الأهم في المجال حاليًا هي تحديد أنواع الخلايا التائية المُعَدَّلة الصالحة للاستخدام في التجارب على البشر، حسب قول مارسيلا ماوس، أخصائية الأورام بمستشفى ماساتشوستس العام بمدينة بوسطن الأمريكية، التي تضيف: "نستطيع في المعامل اختراع وابتكار الكثير من الأشياء، لكن ما زال أمامنا طريق طويل علينا أن نقطعه حتى يتسنى لنا نقل هذه المبتكرات إلى مرحلة التجارب الإكلينيكية. أمامنا عمل كثير، إذ علينا أن نحدِّد أفضل الأجزاء المطلوب تعديلها واختبارها في التجارب".
ارتفاع تكاليف العلاج
يُعَدُّ تصنيع خلايا CAR-T عملية معقَّدة للغاية وفقًا للمعايير الصيدلية. فحتى الآن، تستلزم جميع الطرق العلاجية المصرَّحِ بها تعديلَ الخلايا التائية للمريض نفسه بحيث تتمكن من إنتاج مستقبلات المستضدات الخيمرية، وهو ما يؤخِّر العملية، ومن ثم يزيد من تكاليف إنتاج العلاج. ففي الولايات المتحدة، قد تصل تكلفة العلاج بخلايا CAR-T إلى 500 ألف دولارٍ أمريكي، فضلًا عن تكاليف المكوث بالمستشفى وتلقِّي العلاجات المُصاحِبة.
ومنذ وقتٍ طويل، يرى الكثيرون أن إنتاج خلايا CAR-T قابلة للاستخدام في علاج مرضى متعددين بها –وهي الخلايا المسمَّاة بالخلايا الجاهزة - سيخفِّض تكاليف العلاج بشكلٍ كبير. إلا أن النتائج الأولية لإنتاج خلايا من هذا النوع تشير إلى أنه ما زال هنالك الكثير مما يجب عمله قبل إنتاج خلايا صالحة من هذا النوع، وفقًا لكلام راهول بوروار، أخصائي الهندسة الحيوية بالمعهد الهندي للتقنية بمدينة بومباي الهندية. فعلى الرغم من إمكانية تحرير الخلايا لتقليل احتمالات قضاء جهاز المناعة عليها، تشير التجارب الأولية إلى أن الخلايا لا تبقى حيةً لفترة طويلة بعد حقن المرضى بها، وأن الجسم قد يرفضها مع ذلك (انظر، مثلًا، المرجع رقم 9). ويضيف بوروار: "فكرة الخلايا الجاهزة مقارَبة عظيمة، ولسوف تتحقق يومًا، لكننا لم نتمكن من تحقيقها بعد".
STEVE GSCHMEISSNER/SCIENCE PHOTO LIBRARY
كذلك فإن هذه الطريقة العلاجية قلَّما تتوفَّر خارج البلدان الغنيّة. ففي البرازيل، كان ريناتو لويز جورينو كونيا، طبيب أمراض الدم بمجموعة «أونكوكلينيكاس جروب» Oncoclinicas Group بمدينة ساو باولو البرازيلية، أوَّلَ طبيب في البرازيل يُعالِج مريضًا باستخدام خلايا CAR-T عام 2019. لكن يقول كونيا إن مسيرة تقدُّم العلاج بهذه الخلايا بطيئة؛ حيث يفتقر كونيا للقدرة على إنتاج كميات كبيرة من الخلايا في وقتٍ قصير. ويضيف كونيا: "بالنظر إلى إننا خلال سنواتٍ ثلاث عالجنا ستة مرضى فقط، فإننا بحاجة لتقنية جديدة لمعالجة الخلايا".
جرت العادة على أن يتضمَّن إنتاج علاجٍ يقوم على توظيف خلايا CAR-T استخدام نوعٍ من الفيروسات، تسمَّى الفيروسات البطيئة، كناقلٍ لإدخال جين مستقبلات المستضدات الخيمريّة التخليقيّ إلى الخلايا. إلا أن زيادة أعداد الدراسات التي تتناول وسائل العلاج الجيني تعني زيادة الطلب على الفيروسات البطيئة المستخدمة للتجارب الإكلينيكية. والآن، أصبح على الباحثين أن ينتظروا شهورًا، وينفقوا مبالغ طائلة لإتمام تجاربهم. كونيا، على سبيل المثال، قادرٌ على إنتاج العلاج بنفسه، لكن بكميات ضئيلة. ولعلَّه يكون من المفيد، في هذا الصدد، إدخال تحسينات على عمليات التحرير الجيني باستخدام تقنية «كريسبر».
ورغم التحديات، ما زالت الطرق العلاجية المعتمدة على خلايا CAR-T في تقدُّم مستمر، مع استمرار المئات من التجارب الإكلينيكية حول العالم بهدف استكشاف التطبيقات الجديدة لهذه الطرق العلاجية. ففي العام الماضي، سجَّل فريقٌ بحثي نتائج مبشرة لتجربة صغيرة لاستخدام لطرق العلاجية المعتمِدة على خلايا CAR-T لعلاج أحد أمراض المناعة الذاتية، هو مرض الذئبة الحمراء10. كما سجَّل فريقٌ بحثي آخر، في دراسةٍ أُجريَتْ على فئران التجارب، أنهم توصَّلوا إلى طريقةٍ لإعادة برمجة الخلايا التائية دون الحاجة لسحبها من جسم المريض كخطوةٍ أولى، حيث أنتجوا خلايا CAR-T مصمَّمة لإزالة ندبة من القلب11.
في ديسمبر الماضي، كشف جون وزملاؤه عن طريقةٍ لتسهيل إنتاج الخلايا. ففي الاجتماع السنوي للجمعية الأمريكية لأمراض الدم، الذي عُقد بمدينة نيو أورليانز بولاية لويزيانا الأمريكية، أعلن الفريق البحثي12 أن تقليل زمن التصنيع، وتعديل خلايا CAR-T بحيث تنتج البروتين المسمَّى IL-18، قد مكَّنا الفريق البحثي من تعزيز كفاءة التصنيع، وأتاحا للفريق تقليل جرعة الخلايا المطلوب إعطاؤها للمرضى. وتقول ماوس تعليقًا على التجربة الإكلينيكية: "لقد أبدى أولئك المرضى استجابات مذهلة؛ وهو ما يعطينا إشارةً مثيرةً على إمكان تعديل الخلايا التائية بشكلٍ أفضل، لمنحها قوَّة أكبر".
هايدي لِيدفورد: صحافية أولى لدى دوريّة Nature، تقيم في لندن.
doi:10.1038/nmiddleeast.2023.221
1. Majzner, R. G. et al. Nature 603, 934–941 (2022).
2. Foy, S. P. et al. Nature https://doi.org/10.1038/s41586-022-05531-1 (2022).
3. Bai, Z. et al. Sci. Adv. 8, eabj2820 (2022).
4. Good, C. R. et al. Cell 184, 6081–6100 (2021).
5. Schmidt, R. et al. Science 375, eabj4008 (2022).
6. Carnevale, J. et al. Nature 609, 174–182 (2022).
7. Allen, G. M. et al. Science 378, eaba1624 (2022).
8. Li, H-S. et al. Science 378, 1227–1234 (2022).
9. Benjamin, R. et al. Lancet Haematol. 9, E833–E843 (2022).
10. Mackensen, A. et al. Nature Med. 28, 2124–2132 (2022).
11. Rurik, J. G. et al. Science 375, 91–96 (2022).
12. Svoboda, J. et al. Blood 140 (Suppl. 1), 4612–4614 (2022).
تواصل معنا: